Papilomavirus uman
Papilomavirus uman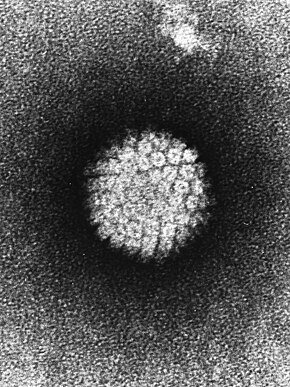 Papilomavirus uman sub microscop electronic .
Papilomavirus uman sub microscop electronic .
| Tip | Virus |
|---|---|
| grup | Grupa I |
| Familie | papillomaviridae |
| Drăguț | Papilomavirus |
Tipuri:
- PVH-1, 2, 4, 7
- PVH-11
- PVH-31, 33, 35, 51, 52, 58
-
PVH-16, 18, 45, 46
- autor incomplet - , data de specificat
Virusul papiloma uman ( HPV ) sau virusul papiloma uman ( HPV , engleza papilomavirusul uman , HPV ) este un virus ADN din familia Papillomaviridae . Știm aproximativ 200 de genotipuri diferite; unele sunt transmise prin contactul cu pielea și infectează pielea, altele potențial mai periculoase sunt transmise sexual .
Cele mai vizibile manifestări clinice ale contaminării sexuale sunt condilomata acuminată (cunoscută și sub denumirea de „ veruci genitale ”, „adenoide venerice” sau „creste de cocoș”), deja descrise de Hipocrate . Acestea se datorează în principal HPV 6 și 11. Această infecție se rezolvă spontan în 90% din cazuri, dar poate reapărea pe tot parcursul vieții odată ce persoana este infectată. La persoanele pentru care virusul este încă prezent la doi ani de la infecție, această infecție, atunci când se datorează anumitor genotipuri (în special HPV 16, 18, 31, 33 și 35) progresează spre cancer de col uterin în 5% din cazuri. Aceasta descoperire a câștigat Harald zur Hausen Premiul Nobel pentru Fiziologie sau Medicină în 2008 , apoi sa constatat că aproximativ 25% din cazurile de cancer papillomavirale apar la bărbați ( în special în sfera ORL, a anusului si penisului).
Prezervativul nu previne orice contaminare (în special ORL), vaccinarea, singura profilaxie eficientă, nu vizează toate tulpinile de virus și este ineficientă pentru persoanele deja infectate. De screening pentru cancerul de col uterin , impreuna cu un tratament pentru celulele precanceroase sau canceroase, este un mod eficient de a reduce riscul infecției odată contractat. Acesta din urmă poate fi recurent pe tot parcursul vieții persoanei infectate. Frotiurile de screening regulate sunt esențiale pe lângă vaccinuri . În vigoare din 2005 , vaccinarea preventivă a adolescentelor împotriva acestui tip de virus are ca scop reducerea prevalenței acestui cancer. În Franța, vaccinarea este recomandată între 11 și 14 ani, în timp ce OMS o recomandă între 9 și 13 ani, dar recuperarea poate avea loc până la 19 ani. Din 2019 , OMS a recomandat vaccinul tinerilor bărbați la aceeași vârstă ca tinerelor, cu vârste cuprinse între 11 și 14 ani, cu recuperare de până la 19 ani.
Infecția cu papilomavirus uman poate fi, de asemenea, un precursor al majorității cancerelor anogenitale, precum și a cancerelor orofaringelui și, eventual, a cavității bucale și a laringelui, contribuind la aproximativ 600.000 de cancere pe an la nivel mondial și la 250.000 de decese premature. În Franța, peste 6.000 de cazuri noi de cancer se datorează papilomavirusurilor, la femei (colul uterin, vulva, vagin, anus și sfera ORL) în 3/4 din cazuri, dar la bărbați pentru 1/4 din cazuri (ORL, anus, penis ).
Istorie
În jurul anului 1925 , Georgios Papanicolaou a descris anomalii în forma, dimensiunea și nucleul celulelor cervicale legate de cancerul de col uterin, dar descoperirea sa nu a fost luată în considerare în medicină decât după douăzeci de ani. Acest screening citologic a avut o sensibilitate medie (50%) . Descoperirea sa a fost pilonul principal al screening-ului cancerului de col uterin timp de decenii.
La sfârșitul XX - lea secol, Harald zur Hause găsit motivul acestor schimbări, infecția persistentă cu HPV. Apariția la începutul anilor 2000 a unui diagnostic virologic mult mai sensibil făcut pe același eșantion endocervical ca cel utilizat pentru frotiul citologic, a însemnat că diagnosticul virologic este acum singurul utilizat în multe țări. Eșantionul pentru acest test poate fi preluat chiar de femeie.
Prevenirea infecției cu HPV a fost posibilă în 2006 prin vaccinare.
Papilomavirusuri umane (HPV)
Sunt viruși ADN mici care infectează epitelii . Sunt deosebit de rezistente în mediul extern (rece, solvenți organici, detergenți). Genomul este alcătuit din 8.000 de perechi de baze. Virionii este neanvelopat, capsida este simetrică cubic, care constă din 72 capsomerilor cu o icosahedral structură , 55 nm în diametru; are ADN dublu catenar , circular , închis care se reproduce în nucleul celulei.
Papilomavirusul este foarte specific pentru specia gazdă. Acest virus se înmulțește exclusiv în keratocite , un tip de celulă prezent doar în celulele epiteliilor scuamoase neceratinizate , cum ar fi epiteliul cervical sau vaginal și epitelii scuamoși keratinizați, cum ar fi epiderma . Producția afectată de keratină este un marker al carcinogenezei. Nu se înmulțește în cultura celulară.
Papilomavirusurile umane aparțin în principal genului α-Papillomavirus . Există mai mult de 200 de genotipuri . 120 au fost identificate și secvențiate. Au specificitate îngustă a gazdei (specie specifică), precum și specificitate tisulară.
Acestea sunt desemnate printr-un număr din ce în ce mai mare (HPV 1, HPV 2 etc.), date în ordinea cronologică a descoperirii lor.
Virusii HPV 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 sunt viruși oncogeni dovediți. Tipul 16 provoacă aproximativ 50% din cancerele de col uterin la nivel mondial, iar tipurile 16 și 18 reprezintă împreună 70% din cancerele de col uterin. Anumite tipuri de HPV sunt oncogene dovedite, care au fost descoperite și i -au adus lui Harald zur Hausen Premiul Nobel pentru fiziologie sau medicină din 2008 .
Genomul virusurilor genitale codifică opt gene (si cat mai multe proteine).
Acest virus este deosebit de rezistent, poate rezista mai mult de o săptămână. În sălile de operație, operațiile pentru îndepărtarea chirurgicală a leziunilor cutanate condilomatoase se fac întotdeauna pe ultima.
Epidemiologia și transmiterea virusului
Cu aproximativ 4.500 de cazuri noi de cancer pe an în Franța (colul uterin, vulva, vagin, anus și orofaringe), femeile sunt cele mai afectate de cancerele induse de diferite tulpini de papilomavirus, dar infecțiile cu HPV îi privesc și pe femei. Bărbați cu aproximativ 1.750 de cazuri noi a cancerelor induse de HPV în fiecare an în Franța la bărbați (anus, penis și mai frecvent orofaringe) cu un risc deosebit de mare de infecție la bărbații care fac sex cu bărbați.
Papilomavirusurile cutanate umane sunt adesea prezente pe pielea normală a subiecților sănătoși. Vorbim despre infecții cutanate asimptomatice, care apar foarte devreme în copilărie. Majoritatea infecțiilor cu HPV sunt latente sau tranzitorii. Leziunile induse de acești viruși se rezolvă spontan de cele mai multe ori. Cu toate acestea, natura cancerigenă a virusului a fost demonstrată de capacitatea virusului de a se integra în genomul celulei pentru a produce proteine care inactivează proteinele (P53, RB) produse de genele supresoare tumorale. Peste 50% din infecțiile cu HPV dispar în șase până la 12 luni, iar 80% se vindecă în termen de cinci ani.
Virusul se transmite prin contact direct cu o piele sau membrană mucoasă contaminată, prin gură, autoinoculare (transmiterea verucilor comune este favorizată prin zgâriere) și prin contact indirect (obiecte, suprafețe contaminate, localuri - dușuri, hamamuri etc.) scaune de toaletă, piscine etc. - promovează răspândirea verucilor plantare); transmiterea este sexuală în cazul verucilor anogenitale; papilomul laringian se transmite de la mamă la copil pe măsură ce trece prin canalul de naștere.
Transmiterea poate fi, de asemenea, printr-o sondă cu ultrasunete endovaginală. Ar trebui folosit un scut pentru sondă, nu un prezervativ.
Transmiterea perinatală a infecției simptomatice pare a fi rară. Când apare, infecția este asociată cu leziuni genitale și deteriorarea corzilor vocale. Lungimea perioadei de incubație este necunoscută. De obicei, transmiterea perinatală devine evidentă clinic în primii doi ani de viață.
Infecții genitale
Infecțiile genitale au fost cele mai studiate. HPV este principala cauză a infecțiilor cu transmitere sexuală (ITS) din Statele Unite . Deși prevalența sa este ridicată (aproape 25% din populația feminină pubescentă), este deosebit de ridicată la femeile tinere sub 20 de ani:
- mai mult de jumătate din leziunile cu grad scăzut regresează spontan în câțiva ani, 10% progresând spre leziuni cu grad înalt;
- aproximativ o treime din leziunile de grad înalt se rezolvă spontan, 5% progresând spre cancer.
Se consideră astfel că majoritatea persoanelor active sexual au avut cel puțin o infecție cu papilomavirus cu potențial cancerigen ridicat în timpul vieții lor, în special în primii ani de viață sexuală.
Virusul se transmite prin contact direct cu o piele sau membrană mucoasă contaminată, prin gură, auto-inoculare (transmiterea verucilor comune este favorizată prin zgâriere) și prin contact indirect (obiecte, suprafețe contaminate, localuri - dușuri, camere de aburi etc.) scaune de toaletă, piscine etc. - favorizează răspândirea verucilor plantare); transmiterea este sexuală în cazul verucilor anogenitale; papilomul laringian se transmite de la mamă la copil pe măsură ce trece prin canalul de naștere.
Între 1% și 2% dintre bărbații și femeile infectate vor avea negi exofitice vizibile clinic.
Perioada de incubație este de aproximativ doi până la trei ani pentru negi exofitice, în mod excepțional până la 4 ani după actul sexual riscant.
Leziunile exofitice vizibile clinic sunt rareori asociate cu cancerul: doar anumite genotipuri ale HPV sunt asociate cu cancerele colului uterin, vulvei, penisului și cancerului anorectal. Se crede că ADN-ul anumitor serotipuri HPV este prezent în cel puțin 80-90% dintre leziunile cervicale displazice (neoplazii cervicale intraepiteliale) și cancerele de col uterin (HPV 16, 18, 31, 33 sau 35). Genotipurile (HPV 6 și 11) care cauzează cel mai adesea condilomi exofitici nu au fost asociate cu aceste tipuri de cancer.
Pacienții cu infecție cu HIV au deseori veruci anogenitale extinse care răspund slab la tratament.
Complicații: cancere direct sau în principal legate de HPV
5% dintre tipurile de cancer sunt legate de infecția cu acest virus
Șase tipuri de cancer sunt legate direct de HPV: colul uterin, vagin, vulva, penis, gât, anal. În Statele Unite, în fiecare an, aproximativ 44.000 de cazuri noi de cancer se găsesc în părți ale corpului în care papilomavirusul uman (HPV) este frecvent întâlnit. HPV cauzează aproximativ 34.800 dintre aceste tipuri de cancer.
Mecanismul molecular al oncogenezeiPrincipalul motiv pentru care HPV perturbă gena gazdă este faptul că se reproduce și supraviețuiește în țesutul gazdă prin exploatarea mecanismului ciclului celulei gazdă. Infecția cu HPV și integrarea genomului HPV în cromozomul gazdă al celulelor epiteliale cervicale sunt evenimente cheie timpurii în progresia neoplazică a leziunilor cervicale. Oncoproteinele virale, în principal E6 și E7 , sunt responsabile de modificările timpurii ale celulelor epiteliale. Proteinele virale inactivează două proteine majore supresoare tumorale, p53 și proteina retinoblastomului (pRb). Inactivarea acestor proteine gazdă perturbă atât mecanismele de reparare a ADN-ului, cât și apoptoza , rezultând o proliferare rapidă a celulelor. Mai multe gene implicate în repararea ADN-ului, proliferarea celulelor, activitatea factorului de creștere, angiogeneza , precum și genele mitogeneza devin extrem de exprimate în neoplazia cervicală intraepitelială și cancer. Această instabilitate genomică stimulează progresia către carcinom invaziv.
Activarea p53 activează în mod normal inhibitorul kinazei dependent de ciclină (p21) pentru a forța celulele să rămână în oprirea G1 . Cu toate acestea, la infecția cu HPV, E6 degradează p53, ceea ce face ca celulele să intre în faza S a ciclului celular. Simultan, oncoproteina E7 se leagă de proteina retinoblastomului (pRb). Legarea E7 de pRb determină eliberarea E2F, un factor de transcripție care activează kinaza ciclin-dependentă (CDK). Acest lucru are ca rezultat pierderea controlului ciclului celular, permițând celulelor să intre în faza S (replicare) a ciclului celular. Celulele infectate se diferențiază și proliferează cu un risc ridicat de a dezvolta celule displazice.
Cancer cervicalPrezența unui HPV oncogen este detectată în aproape 100% din carcinoamele in situ , o formă neinvazivă.
Infecția oncogenă cu HPV este complet asimptomatică, dar va dura mult timp să se vindece spontan. La 90% dintre femeile infectate durează doi ani până când virusul devine nedetectabil. Se numără printre cei 10% dintre femeile al căror virus este încă detectabil după doi ani, care va dezvolta, foarte lent, pentru unele dintre ele, cancer de col uterin după un proces de câțiva ani. Timpul dintre infecția cu un HPV oncogen și apariția cancerului de col uterin invaziv este de zece până la treizeci de ani.
Prezența unei infecții oncogene cu HPV este esențială pentru dezvoltarea cancerului de col uterin, dar nu este suficientă singură. Dezvoltarea cancerului de col uterin necesită factori asociați.
Dezvoltarea cancerului de col uterin este cel mai adesea rezultatul unui proces care durează 10-15 ani și în patru etape:
- infecția inițială productivă cu un virus oncogen;
- infecție persistentă (virus oncogen încă detectabil după doi ani);
- transformarea infecției sau pre-cancerului;
- cancer invaziv.
Fiecare fază a infecției corespunde schimbărilor în arhitectura acestui epiteliu (displazie):
- mai mult de jumătate din displaziile de grad scăzut se rezolvă spontan în câțiva ani, 10% progresând către displazia de grad înalt;
- aproximativ o treime din displaziile de grad înalt se rezolvă spontan, 5% progresând spre cancer.
Se consideră astfel că majoritatea persoanelor active sexual au avut cel puțin o infecție cu papilomavirus cu potențial cancerigen ridicat în timpul vieții lor, în special în primii ani de viață sexuală.
Cancer vaginalÎn Marea Britanie, 75% din cazurile de cancer vaginal sunt cauzate de infecția cu HPV.
Un studiu caz-control a arătat că riscul de cancer vaginal este de cinci ori mai mare la femeile cu anticorpi anti-HPV 16 decât la cele fără. HPV 16 este prezent în 59% din cazurile de cancer vaginal, a arătat un studiu transversal.
Cancerul vulvarÎn Marea Britanie, 69% din cazurile de cancer vulvar sunt cauzate de infecția cu HPV. 5% din cazurile de cancer vulvar din Europa sunt pozitive pentru HPV, a arătat o meta-analiză. 81% din cazurile de neoplazie intraepitelială vulvară (VIN) din Europa sunt pozitive pentru HPV.
HPV tip 16 este cel mai frecvent tip de cancer vulvar la nivel mondial (32%), urmat de tipurile HPV 33 (5%) și 18 (4%). Cazurile de cancer vulvar sunt mai predispuse la testarea pozitivă a HPV la femeile mai tinere
Un studiu de cohortă a arătat că riscul de cancer vulvar este mai mare la femeile cu veruci genitale decât la femeile fără. Acest lucru se datorează probabil co-infecției cu tipuri de HPV cu risc ridicat (negii genitali sunt cauzate de tipurile de HPV cu risc scăzut)
Cancerul canalului analAtât bărbații, cât și femeile cu HPV au un risc crescut de a dezvolta cancer anal. Aproximativ 90 din 100 de cazuri de cancer anal sunt legate de infecția cu HPV.
Riscul de cancer anal poate fi mai mare la persoanele care participă la comportamente sexuale anale, ca urmare, riscul de cancer anal este mai mare la bărbații care fac sex cu bărbați, comparativ cu alți bărbați.
Cancerul penisuluiHPV se găsește în 60% din cazurile de cancer al penisului , în principal HPV 16 și 18. Ceilalți factori de risc sunt un sistem imunitar slăbit , anumite tratamente pentru psoriazis , absența circumciziei . Mai mult decât absența circumciziei, absența igienei de bază și a tutunului sunt factorii de risc.
Cancer la gâtÎncepând cu anii 1970, a existat o creștere semnificativă a prevalenței carcinomului cu celule scuamoase orofaringiene, în ciuda scăderii otrăvirii cu alcool și tutun. Această creștere este legată de cancerele HPV induse (KOHPV) și se referă la cancerele din compartimentul amigdalian și cavitatea bucală. Cancerele orofaringiene induse de HPV au o prezentare clinică diferită de cancerele ORL legate de alcool și tutun:
| Caracteristica clinică a cancerului de gât legat de HPV |
|---|
| Vârsta mai mică de debut ( 35-45 de ani ) |
| Tumora primară de obicei mai mică, fără semn clinic |
| Ganglionii limfatici cervicali sunt mai des prezenți, revelatori și uneori mari |
| Nivel socioeconomic superior |
| Stare generală bună și puține comorbidități |
| Cancerul este în general legat de practicile sexuale |
Eficacitatea vaccinului împotriva infecțiilor orale cu KOHPV este demonstrată de: la 2.627 pacienți cu vârste cuprinse între 18 și 33 de ani , vaccinarea tetravalentă a redus infecțiile HPV orale cu 88,2%; la subiecții cu vârsta cuprinsă între 17 și 45 de ani , testarea pentru anticorpi anti-HPV 16 și 18 în salivă înainte și șapte luni după vaccinare arată seroconversie în toate cazurile; după campania australiană de vaccinare, incidența bolii ORL invalidante foarte dificil de tratat: papilomatoza laringiană juvenilă a scăzut din 2012 până în 2016 de la 0,16 la 0,022 / 100.000.
Nu există o prevenire secundară pentru acest tip de cancer.
Numărul de cazuri de cancer atribuite HPV pe an în Statele UniteAcest tabel din CDC arată că în Statele Unite cancerul de col uterin reprezintă doar 50% din cancerele HPV induse la femei.
Cancerul orofaringian este cel mai frecvent cancer indus de HPV la om, reprezentând 80% din cancerele induse de HPV la om.
| Organ | Numărul mediu de cancer | Frecvența HPV (%) | Numărul mediu de cancere cauzate direct de HPV |
|---|---|---|---|
| Col uterin | 12,015 | 91 | 10.900 |
| Vagina | 862 | 75 | 600 |
| Vulva | 4.009 | 69 | 2.800 |
| Penis | 1.303 | 63 | 800 |
| Anus | 6.810 | 91 | 6.200 |
| femei | 4.539 | 93 | 4.200 |
| Om | 2.270 | 89 | 2.000 |
| Orofaringe | 19.000 | 70 | 13.500 |
| femei | 3.460 | 63 | 2.200 |
| Om | 15.540 | 72 | 11.300 |
| Total | 43.999 | 79 | 34.800 |
| femei | 24 886 | 83 | 20.700 |
| Om | 19,113 | 74 | 14.100 |
Alte tipuri de cancer studiate
Tumorile maligne ale esofagului sunt carcinoame cu celule scuamoase; adenocarcinoamele se dezvoltă în esofagul Barrett. HPV pare să fie puternic implicat în etiologia carcinomului cu celule scuamoase al esofagului ( carcinom cu celule scuamoase , SCC): se găsesc și coilocite.
Primul studiu care demonstrează rolul unui papilomavirus în geneza leziunilor esofagiene este un studiu pe animale. Bovinele din Highlands din Scoția prezintă frecvent papiloame esofagiene; experimental, papilomatoza a fost indusă de papilomavirusul bovin 4 (BPV4). Aceste animale dezvoltă frecvent cancer esofagian și 96% dintre animalele cu acest cancer poartă, de asemenea, papiloame induse de BPV4. Ingerarea de ferigi (care sunt bogate în agenți cancerigeni și imunosupresoare, de exemplu azatioprină ) s-a dovedit a fi un factor în transformarea malignă a papiloamelor.
La om, HPV se găsește frecvent prin PCR în SCC (de la 25% la 40% în studii) de tip 6, 11, 16, 18 și 30, dar cel mai adesea de tip 16. În ceea ce privește leziunile benigne, HPV se găsește mai frecvent în reduceri ale CSC din țările cu risc ridicat sau cu risc ridicat, decât în cele din țările cu risc scăzut.
În prezent se acceptă faptul că HPV este doar un cofactor al carcinogenezei în ceea ce privește carcinoamele cu celule scuamoase ale esofagului, acționând în sinergie cu alți factori de risc ( nitrozamine , micotoxine , consumul de opiu, tutun etc. alcool etc. ).
Manifestări clinice ale infecțiilor cu papilomavirus
Manifestarea în mucoase
La nivelul colului uterinO infecție cu papilomavirus poate fi complet asimptomatică și nu poate fi descoperită până la testarea frotiului prin modificări citologice în celulele epiteliului scuamos al colului uterin. Prima fază sau infecția productivă inițială de către un virus oncogen sau nu se manifestă prin modificări celulare patognomonice care au ca rezultat o celulă numită koilocit . Dacă se efectuează o biopsie cervicală, se pot găsi modificări ale epiteliului cervical numit CIN I sau leziune intraepitelială de grad scăzut. Această infecție se rezolvă spontan în 90% din cazuri, după o perioadă lungă de timp (până la doi ani).
Majoritatea femeilor infectate cu virusul nu prezintă anomalii citologice.
Așa-numitele leziuni histologice de grad scăzut (CIN 1) reprezintă expresia tranzitorie a unei infecții productive care progresează numai rar și lent (± cinci ani) către o leziune histologică de grad înalt. Aceste leziuni de grad scăzut au o tendință semnificativă de a regresa spontan: aproximativ 60% au dispărut după 3 ani și aproape 90% după 10 ani de supraveghere. Sunt foarte frecvente la femeile tinere.
Dacă corpul uman nu poate scăpa de virus (clearance-ul viral), virusul va provoca modificări ale ADN-ului nucleului celular, însoțit treptat de modificări care afectează întreaga celulă. La început, aceste leziuni sunt prea minime pentru a ști dacă sunt legate de o infecție cu HPV, iar citologul își va exprima îndoiala prin termenul ASCUS, acronim în engleză pentru alterarea celulară cu semnificație nedeterminată. Apoi, dacă celula malfigială este profund afectată de virus, nucleul său se mărește, celula își pierde forma alungită pentru a deveni rotundă, raportul nucleo-citoplasmatic este inversat și devine mai mare decât unul. Dacă se efectuează o biopsie, în funcție de adâncimea implicării epiteliului scuamos multicelular (mai multe straturi de celule) patologul va vorbi despre CIN II CIN II + sau CIN III. Toți acești termeni sunt grupați sub termenul de leziune intraepitelială de grad înalt conform noii clasificări Bethesda.
Condilom planarLeziunile keratinizate sunt ușor ridicate.
Papilomatoza laringiană juvenilăBoală rară care poate pune viața în pericol datorită naturii sale recurente și a localizării sale respiratorii. Apare după cinci ani sau apare la adulții tineri cu vârsta cuprinsă între douăzeci și patruzeci de ani. Se datorează HPV 6 și 11. Forma juvenilă este probabil legată de transmiterea în timpul nașterii, ceea ce nu este cazul formei pentru adulți.
Papilomatoza orală florida Tumori esofagiene benigneVirusul papiloma uman (HPV) se găsește și în alte epitelii scuamoase, în mucoasa orofaringiană, dar mai ales în mucoasa esofagiană . HPV este adesea observat acolo în leziuni benigne sau maligne în care induce formarea celulelor patognomonice ale infecției: koilocitele . Leziunile benigne din esofag sunt papiloame virale (papiloame cu celule scuamoase , SCP).
Implicarea HPV este puternic suspectată, având în vedere existența unei coilocitoze mai mult sau mai puțin pronunțate în aceste leziuni, dar dovada este oferită de PCR doar în 20% din cazuri (0% în țările cu risc scăzut, de exemplu Finlanda, mai mare de 50% în țările cu risc ridicat, de exemplu China, în timpul unei campanii de screening pentru cancerul esofagian.
Acest lucru sugerează că HPV (în esență, tipurile 6, 11 și 16), dacă nu este suficient pentru a induce formarea papiloamelor, are cu siguranță un rol de cofactor în apariția acestor tumori benigne. Se pare că foarte puțini papiloame pot evolua spre carcinom cu celule scuamoase.
Manifestarea pielii
1% până la 2% dintre bărbații și femelele infectate vor prezenta veruci exofitice vizibile clinic. Perioada de incubație este de aproximativ doi până la trei ani pentru negii exofitici, în mod excepțional până la patru ani după sexul nesigur. Leziunile exofitice vizibile clinic sunt rareori asociate cu cancerul: numai anumite genotipuri ale HPV sunt asociate cu cancerele colului uterin, vulvei, penisului și cancerului anorectal. Se crede că ADN-ul anumitor serotipuri HPV este prezent în cel puțin 80-90% din leziunile cervicale displazice (neoplazii cervicale intraepiteliale) și cancerele de col uterin (HPV 16, 18, 31, 33 sau 35). Genotipurile (HPV 6 și 11) care cauzează cel mai adesea negi exofitice nu au fost asociate cu aceste tipuri de cancer.
Negii plantari Veruci comune Negii plate CondilomTermen folosit pentru a se referi la verucile genitale.
Creșterile de pe piele sau membranele mucoase ale zonei anogenitale sunt adesea multiple și polimorfe cu aspect exofitic variind între o creștere asemănătoare unui deget sau conopidă și o leziune papulară. Poate fi situat în mod excepțional în zona orală. La bărbați, aceste negi se pot dezvolta pe termen lung în cancer de penis .
Prezența verucilor anogenitale la un copil ar trebui să crească posibilitatea abuzului sexual.
Epidermodisplazie veruciformăEpidermodisplazia verruciformă (VE) sau sindromul Lutz-Lewandowsk rezultă dintr-un defect genetic. Genodermatoza rară sub influența papilomavirusului uman duce la dezvoltarea leziunilor polimorfe ale pielii cu un risc ridicat de cancer de piele. În majoritatea cazurilor, boala se transmite într-un mod autosomal recesiv . Cu toate acestea, au fost raportate și moduri de transmitere legate de sex și autosomale dominante .
Un pescar indonezian, Dede Koswara, a fost poreclit „omul copac” din cauza infecției spectaculoase pe care a dezvoltat-o. Întregul ei corp a devenit acoperit cu creșteri care arătau ca ciuperci sau rădăcini, făcând pielea să pară ca o scoarță. A fost operat în 2008, în vederea redobândirii unui aspect și a unei vieți normale. A murit pe30 ianuarie 2016 (fără legătură cu această boală).
Condilom gigant sau tumoare Buschke-LoewensteinDescris inițial în 1925 pe penis, condilomul gigant este uneori numit tumoare Buschke-Loewenstein, referindu-se la medicii care le-au descris pentru prima dată. Această leziune invadează de obicei țesuturile locale și nu se vindecă singură. În ciuda unei dezvoltări invazive locale cu creștere lentă, condilomul gigant rar metastazează, dar are o rată ridicată de recurență. Acest condilom este cauzat de HPV 6 și HPV 11.
Papuloza bowenoidăPapilomavirus și sarcină
Un studiu din 2016 arată o prevalență globală a HPV la sarcinile pe termen normal la 17,5% (IÎ 95%; 17,3 până la 17,7) pentru colul uterin, la 8,3% (IÎ 95%; 7,6 până la 9,1) pentru țesutul placentar, 5,7% (95% CI; 5,1 până la 6,3) pentru lichidul amniotic și 10,9% (95% CI; 10,1 până la 11,7) pentru sângele din cordonul ombilical.
Pe de altă parte, imunodepresia sarcinii nu pare să prevină dispariția virusului de către organism. Clearance-ul este același ca la femeile care nu sunt însărcinate.
Efectul sarcinii asupra infecțiilor cu HPV
Leziunile cutanate precum condylomata acuminata pot crește foarte repede în timpul sarcinii. Este frecvent ca acestea să se înmulțească ca număr sau că dimensiunea lor crește brusc, dar după naștere, aceste condiloame regresează spontan.
Condylomata acuminata sunt leziuni genitale simptomatice cauzate de papilomavirusul uman. Pacientele cu condylomata acuminata în timpul sarcinii sunt un grup de risc special. În timpul sarcinii, secrețiile vaginale în contact cu pielea și membranele mucoase sunt mai abundente, ceea ce înseamnă că vulva va intra adesea în contact cu HPV. Mai mulți factori asociați cu sarcina pot promova creșterea leziunilor induse de HPV, de exemplu, hormonii sarcinii și imunosupresia fiziologică a sarcinii. Condylomata acuminata în timpul sarcinii este caracterizată în mod normal de negi cu creștere rapidă.
Efectul infecției virale în timpul sarcinii
Potrivit unui studiu, femeile care au născut prematur și cele care au avut un avort spontan au o frecvență semnificativ mai mare a infecției cu HPV. Acest studiu a fost confirmat de un altul care a legat riscul nu de prezența infecției cu HPV sau a unei leziuni de grad scăzut, ci doar de prezența unei leziuni de grad înalt
Transmiterea materno-fetalăTransmiterea HPV de la mamă la copil în momentul nașterii a fost demonstrată în 1989. La aproximativ 50% dintre nou-născuții născuți de mame infectate cu HPV, se constată prin PCR în cavitatea bucală a nou-născutului. Mai mult de 50% dintre acești nou-născuți erau încă purtători de același tip de HPV la 6 luni după naștere. Transmiterea virusului în timpul trecerii fătului prin canalul maternal de naștere este probabil cea mai frecventă cauză, dar transmiterea transplacentară este foarte probabil deoarece ADN-ul HPV a fost găsit în lichidul amniotic înainte de orice ruptură a membranelor și a sângelui din cordonul ombilical. Apariția la bebeluș a papilomatozei laringiene la câteva săptămâni după naștere argumentează în favoarea unui pasaj transplacentar.
Nașterea și infecția cu papilomavirusÎn anii 1980, unii au propus o operație cezariană în cazul condilomului cervical pentru infecția recurentă a papilomatozei laringiene dificil de tratat. Având în vedere cunoștințele actuale, posibilitatea tipării HPV (papilomatoza laringiană se datorează tipului 6 și 11), această atitudine este foarte discutabilă, în special cunoașterea faptului că infecția cu HPV este cea mai asimptomatică.
Efect asupra fătuluinu există nicio malformație fetală descrisă în legătură cu infecția cu papilomavirus. Creșterea fetală nu este afectată.
Transmiterea perinatală a infecției simptomatice pare a fi rară. Când apare, infecția este asociată cu leziuni genitale și deteriorarea corzilor vocale. Nu se cunoaște durata perioadei de incubație. De obicei, transmiterea perinatală devine evidentă clinic în primii doi ani de viață.
Patogenitate și genotip
Patogenitatea papilomavirusurilor umane depinde de:
- starea imunitară a persoanei infectate: deficitele imune favorizează acest tip de infecție (imunosupresie congenitală, transplanturi, HIV, tratamente imunosupresoare, sarcină);
- existența fumatului;
- factori genetici care favorizează transformarea malignă a leziunilor cauzate de HPV;
- Tipul HPV: tipurile HPV HPV 6 și 11 provoacă leziuni cutanate benigne și mucoase ( negi comune, negi plantare, negi plate, negi anogenitale, negi genitale , epidermodisplazie verruciformă și papiloame laringiene); Tipurile HPV 16, 18, 31, 33 și 35 sunt asociate cu neoplazie intraepitelială cervicală și cancer de col uterin .
HPV 16 și 18 sunt tipurile cele mai frecvent asociate cu leziuni epiteliale de grad înalt, transformarea persistentă a bolii și progresia către cancer invaziv. Serotipurile HPV 16 și 18 provoacă 25% din CIN I, 50 până la 60% din CIN 2 până la 3 și 70% din cancerul de col uterin.
Prevenirea
Vaccinarea este singura metodă eficientă de profilaxie , dar nu acoperă toate tulpinile de virus sau persoanele deja infectate cu virusul. Cu toate acestea, utilizarea prezervativelor nu este o metodă fiabilă de protecție pentru a proteja împotriva virusului. Riscul de contaminare este direct corelat cu numărul de parteneri sexuali, acest risc crescând astfel puternic pentru fiecare partener suplimentar. Unele studii sugerează că circumcizia scade riscul de transmitere a virusului, dar nu poate în nici un caz înlocui vaccinarea. Frotiurile regulate pot detecta infecția odată cu debutul și pot lua în considerare tratamentul prompt. Înalta Autoritate pentru Sănătate (HAS) recomandă utilizarea testului HPV ca o primă linie de screening pentru cancerul de col uterin de la varsta de 30 ani. Ca măsură preventivă, se recomandă căutarea HPV cu risc crescut, de către o probă cervicală la femeile cu vârsta cuprinsă între 30 și 65 de ani. În plus, în cazul unui test negativ, utilizarea testului HPV face posibilă prelungirea intervalului dintre două screening-uri - de la fiecare trei ani la fiecare cinci ani după treizeci de ani. Înainte de vârsta de treizeci de ani, HAS încă recomandă testarea modificării celulelor prin frotiu de la 25 la 30 de ani . Screeningul este pentru toate femeile cu vârste cuprinse între 25 și 65 de ani , indiferent dacă sunt sau nu vaccinate.
În 2019 , la cererea lui Agnès Buzyn , HAS studiază problema beneficiului unei vaccinări mai sistematice a băieților împotriva papilomavirusurilor. Ministrul a menționat că în Australia, unde este recomandată tinerilor, vaccinarea HPV a permis o scădere drastică a circulației virusului și a anunțat că „va urma opinia HAS” cu privire la acest subiect. 30 octombrie 2019, „ HAS recomandă extinderea vaccinării anti-HPV (…) pentru toți băieții cu vârsta cuprinsă între 11 și 14 ani (…), cu o posibilă recuperare pentru toți adolescenții și adulții tineri cu vârsta cuprinsă între 15 și 19 ani” .
Vaccinarea se referă în principal la adolescente înainte de primul act sexual. În Franța, vaccinarea este recomandată între 11 și 14 ani, în timp ce OMS o recomandă între 9 și 13 ani. Vaccinarea prezintă interes la o vârstă mai înaintată, la femeile care nu au fost niciodată infectate cu cel puțin unul dintre tipurile virale conținute în vaccin; în acest caz, vaccinul are aceeași eficacitate de protecție ca la subiecții mai tineri. În Franța, planul pentru cancer 2014-2019 stabilise o acoperire minimă împotriva HPV de 60% la fete, dar în prezent rata de acoperire nu depășește 30% și este cea mai mică din Europa. HAS recomandă îndecembrie 2019vaccinarea băieților cu menținerea unei recomandări specifice de vaccinare pentru bărbații care fac sex cu bărbați până la vârsta de 26 de ani. Vaccinare pentru fete este neschimbat, și este recomandată vârsta între 11 și 14 ani , în timp ce OMS o recomanda intre 9 si 13 ani, dar o captură-up poate avea loc până la vârsta de 19 ani. Vaccinarea nu vă scutește de continuarea screeningului cancerului de col uterin.
Tratament și management
Condiloamele sunt adesea recurente. Cu toate acestea, o dispariție completă a verucilor genitale externe este observată la 80% dintre pacienții care se prezintă cu ei. Nu există nici un remediu pentru infecția cu HPV. După tratament, virusul poate fi încă prezent, chiar dacă negii au dispărut. Prin urmare, este important să se monitorizeze reapariția leziunilor timp de câteva luni după rezecție.
Distrugerea de către agenți fizici
Cea mai frecvent utilizată metodă este electrocoagularea cu bisturiu electric.Azot lichid sau chiar excizie cu foarfece în caz de puține leziuni și a marginii anale.
Distrugerea de către agenți chimici
Podofilotoxina Fluorouracil ImiquimodTratament în timpul sarcinii
Crioterapia asociată cu aplicația proantocianidine au dat rezultate bune în acest studiu.
Note și referințe
- „ HPV, un virus foarte frecvent: cunoașteți condilomul?” » , Pe passportsante.net . - HPV tipurile 6 și 11 provoacă infecții ușoare. Cu toate acestea, acestea sunt responsabile pentru 90% din cazurile de veruci genitale (condiloame). Aceste veruci se dezvoltă rar în cancer. Dar pot provoca disfuncții sexuale și chiar depresie, pe lângă faptul că perturbă viața de căsătorie.
- Allodocteurs.fr - Papillomavirus: cum să te protejezi? - 04.04.2018
- (ro) Walboomers JM, Jacobs MV, Manos MM. și colab. „Papilomavirusul uman este o cauză necesară a cancerului de col uterin invaziv la nivel mondial” J Pathol. 1999; 189: 12-19.
- " Papillomavirus: vaccinarea recomandată pentru toți băieții " , pe Haute Autorité de Santé (accesat la 19 noiembrie 2020 )
- Sudinfo.be - prezervative protejeaza impotriva infectiilor papilomavirusul? - 20 noiembrie 2014 .
- 20 de minute - Papillomavirus, OMS recomandă vaccinarea începând cu vârsta de 9 ani - În plus, screening-ul de la vârsta de 18 ani pentru infecțiile cu papilomavirus, responsabil pentru 99% din cancerul de col uterin care ucide mai mult de 270.000 de femei pe an, se poate face la fiecare cinci ani în caz de rezultate negative, față de doi ani în prezent în multe țări. .
- Papillomavirus: de ce ar trebui vaccinați și băieții tineri .
- (în) Harald zur Hausen , „ Papilomavirusurile și cancerul: de la studii de bază la implementarea clinică ” , Nature Reviews Cancer , vol. 2, n o 5,Mai 2002, p. 342–350 ( ISSN 1474-175X și 1474-1768 , DOI 10.1038 / nrc798 , citit online , accesat la 13 februarie 2020 )
- (în) David Forman , Catherine Martel , Charles J. Lacey și Isabelle Soerjomataram , „ Sarcina globală a virusului papilomavului uman și a bolilor conexe ” , Vaccine , vol. 30,noiembrie 2012, F12 - F23 ( DOI 10.1016 / j.vaccine.2012.07.055 , citit online , accesat la 13 februarie 2020 )
- Agenția Internațională pentru Cercetarea Cancerului IARC. Monografii privind evaluarea riscurilor cancerigene pentru oameni: agenți biologici. Papilomavirusurile umane. Zbor. 100B. Lyon, Franța: IARC; 2012.
- (în) Heidi M. Bauer , „ Infecția genitală a papilomavirusului uman la studenții de sex feminin determinată de o metodă bazată pe PCR ” , JAMA: Jurnalul Asociației Medicale Americane , vol. 265, nr . 4,23 ianuarie 1991, p. 472 ( ISSN 0098-7484 , DOI 10.1001 / jama.1991.03460040048027 , citit online , accesat la 14 februarie 2020 ).
- Guan J, Bywaters SM, Brendle SA, Ashley RE, Makhov AM, Conway JF, Christensen ND, Hafenstein S, „ Cryoelectron Microscopy Maps of Human Papillomavirus 16 Reveal L2 Densities and Heparin Binding Site ”, Structura , vol. 25, n o 2februarie 2017, p. 253–263 ( PMID 28065506 , DOI 10.1016 / j.str.2016.12.001 ).
- (ro) IARC , Agenți biologici ,2012( ISBN 978-92-832-1319-2 și 978-92-832-0134-2 , citiți online ).
- François Denis, Viruși transmisibili de la mamă la copil , Paris, John Libey Eurotext,1999, 464 p. ( ISBN 2-7420-0195-6 , citit online ) , p. 278 și 284.
- „ Neoplasie intraepitelială cervicală - o prezentare generală | Subiecte ScienceDirect ” , la www.sciencedirect.com (accesat la 20 februarie 2020 ) .
- (în) Bernard HU, Burk RD, Chen Z, van Doorslaer K zur Hausen H, de Villiers EM. „Clasificarea papilomavirusurilor (PV) pe baza a 189 de tipuri PV și propunerea de modificări taxonomice” Virology 2010; 401 (1): 70-9. DOI : 10.1016 / j.virol.2010.02.002 .
- (în) Schiffman M, Castle PE, Jeronimo J, Rodriguez AC, Wacholder S, "Papilomavirus uman și cancer de col uterin", Lancet 2007; 370: 890-907.
- Animație care arată rolul diferitelor gene în timpul infecției unui epiteliu scuamos de HPV 16 .
- „ Recomandare privind extinderea vaccinării împotriva papilomavirusului la băieți ” , la Haute Autorité de Santé (accesat la 11 februarie 2020 ) .
- [video] HPV Infection pe YouTube .
- (în) Ana Cecilia Rodríguez , Mark Schiffman , Rolando Herrero și Sholom Wacholder , „ Clearance Rapid of Human Papillomavirus and Implications for Clinical Focus on Persistent infections ” , JNCI: Journal of the National Cancer Institute , Vol. 100, n o 7,2 aprilie 2008, p. 513–517 ( ISSN 0027-8874 , PMID 18364507 , PMCID PMC3705579 , DOI 10.1093 / jnci / djn044 , citit online , accesat la 16 februarie 2020 ).
- (în) Weinstock H, Berman S, Cates W. "Infecții cu transmitere sexuală la tinerii americani: estimări ale incidenței și prevalenței; 2000 " Perspectiva sănătății reproducerii sexuale 2004; 36: 6-10.
- Estimarea prevalenței depinde de fapt de tehnicile utilizate pentru detectarea papilomavirusurilor: căutarea genomului, a anticorpilor specifici. Prezența virusului nu înseamnă neapărat că există o infecție simptomatică.
- (în) Eileen F. Dunne, Elizabeth R. Unger, Maya Sternberg, Geraldine McQuillan, David C. Swan, Sonya S. Patel, Lauri E. Markowitz. „Prevalența infecției cu HPV la femeile din Statele Unite” JAMA. 2007; 297: 813-819.
- (în) Gillian Prue , „ Protejarea băieților și a fetelor prin vaccinarea împotriva papilomavirusului uman poate reduce incidența verucilor genitale și a mai multor tipuri de cancer la ambele sexe ” , British Medical Journal , Vol. 349,2014( DOI https://dx.doi.org/10.1136/bmj.g4834 , rezumat ).
- (ro) Shandra Devi Balasubramaniam , Venugopal Balakrishnan , Chern Ein Oon și Gurjeet Kaur , „ Evenimente moleculare cheie în dezvoltarea cancerului de col uterin ” , Medicina , vol. 55, nr . 7,17 iulie 2019, p. 384 ( ISSN 1010-660X , PMID 31319555 , PMCID PMC6681523 , DOI 10.3390 / medicina55070384 , citit online , accesat la 16 februarie 2020 ).
- Mark Schiffman , John Doorbar , Nicolas Wentzensen și Silvia de Sanjosé , „ Infecție carcinogenă cu papilomavirus uman ”, Nature Reviews Disease Primers , vol. 2, n o 1,decembrie 2016( ISSN 2056-676X , DOI 10.1038 / nrdp.2016.86 , citite online , accesat 1 st februarie 2020 ).
- (ro) Jan MM Walboomers , Marcel V. Jacobs , M. Michele Manos și F. Xavier Bosch , „ Papilomavirusul uman este o cauză necesară a cancerului de col uterin invaziv la nivel mondial ” , The Journal of Pathology , vol. 189, n o 1,1999, p. 12–19 ( ISSN 1096-9896 , DOI 10.1002 / (SICI) 1096-9896 (199909) 189: 13.0.CO; 2-F , citit online , accesat la 14 februarie 2020 ).
- (în) N. Munoz , FX Bosch , S. de Sanjose și L. Tafur , " Legătura cauzală între papilomavirusul uman și cancerul de col uterin invaziv: Un studiu bazat pe populație de control de caz în Columbia și Spania " , International Journal of Cancer , vol. 52, nr . 5,1992, p. 743–749 ( ISSN 1097-0215 , DOI 10.1002 / ijc.2910520513 , citit online , accesat la 14 februarie 2020 ).
- Alexander Meisels și Carol Morin , „ Papilomavirusul uman și cancerul colului uterin ”, Oncologie ginecologică , vol. 12, n o 2Octombrie 1981, S111-S123 ( ISSN 0090-8258 , DOI 10.1016 / 0090-8258 (81) 90066-4 , citit on - line , accesat 1 st februarie 2020 ).
- Christine Bergeron , Guglielmo Ronco , Miriam Reuschenbach și Nicolas Wentzensen , „ Impactul clinic al utilizării p16INK4aimmunochimiei în histopatologia și citologia cervicală: o actualizare a dezvoltărilor recente ”, International Journal of Cancer , vol. 136, nr . 12,12 mai 2014, p. 2741-2751 ( ISSN 0020-7,136 , DOI 10.1002 / ijc.28900 , citite online , accesat 1 st februarie 2020 ).
- Katrina F. Brown , Harriet Rumgay , Casey Dunlop și Margaret Ryan , „ Fracția de cancer atribuibilă factorilor de risc modificabili din Anglia, Țara Galilor, Scoția, Irlanda de Nord și Regatul Unit în 2015 ”, British Journal of Rac , vol. 118, nr . 8,aprilie 2018, p. 1130–1141 ( ISSN 1532-1827 , PMID 29567982 , PMCID 5931106 , DOI 10.1038 / s41416-018-0029-6 , citit online , accesat 12 februarie 2020 ).
- JJ Carter , MM Madeleine , K. Shera și SM Schwartz , „ Serologia papilomavirusului uman 16 și 18 L1 comparată între siturile de cancer anogenital ”, Cancer Research , vol. 61, nr . 5,1 st martie 2001, p. 1934–1940 ( ISSN 0008-5472 , PMID 11280749 , citit online , accesat la 12 februarie 2020 ).
- (în) L. Alemany , domnul Saunier , L. Tinoco și B. Quirós , „ Contribuție mare a papilomavirusului uman în leziunile neoplazice vaginale: Un studiu la nivel mondial în 597 de probe ” , European Journal of Cancer , vol. 50, nr . 16,noiembrie 2014, p. 2846–2854 ( DOI 10.1016 / j.ejca.2014.07.018 , citit online , accesat 12 februarie 2020 ).
- Hugo De Vuyst , Gary M. Clifford , Maria Claudia Nascimento și Margaret M. Madeleine , „ Prevalența și distribuția tip de papilomavirus uman în carcinomul și neoplazie intraepiteliala ale vulvei, vaginului si anus: o meta-analiză “, International Journal of Cancer , vol. 124, nr . 7,1 st aprilie 2009, p. 1626–1636 ( ISSN 1097-0215 , PMID 19115209 , DOI 10.1002 / ijc.24116 , citit online , accesat la 12 februarie 2020 ).
- (în) Maria Blomberg Soren Friis , Christian Munk și Andrea Bautz , " Verucile genitale și riscul de cancer: un studiu danez asupra a aproape 50.000 de pacienți cu negi genitale " , The Journal of Infectious Diseases , vol. 205, nr . 10,15 mai 2012, p. 1544–1553 ( ISSN 1537-6613 și 0022-1899 , DOI 10.1093 / infdis / jis228 , citit online , accesat la 12 februarie 2020 ).
- „ Riscuri și cauze | Cancer anal | Cancer Research UK ” , la about-cancer.cancerresearchuk.org (accesat pe 12 februarie 2020 ) .
- (în) Andrew E. Grulich , Mary I. Poynten , Dorothy A. Machalek și Fengyi Jin , „ Epidemiologia cancerului anal ” , Sănătatea sexuală , vol. 9, n o 6,2012, p. 504 ( ISSN 1448-5028 , DOI 10.1071 / SH12070 , citit online , consultat la 12 februarie 2020 ).
- „ Riscuri și cauze | Cancerul penisului | Cancer Research UK ” la www.cancerresearchuk.org (accesat pe 12 februarie 2020 ) .
- „ Vaccinați fetele și băieții împotriva virusului papilomului uman (HPV): o necesitate pentru eliminarea cancerelor de col uterin, dar și ale orofaringelui, ale cavității bucale și ale anusului ” , la Academia Națională de Medicină | O instituție la vremea ei ,26 septembrie 2019(accesat la 11 februarie 2020 ) .
- Anil K. Chaturvedi , Barry I. Graubard , Tatevik Broutian și Robert KL Pickard , „ Efectul vaccinării împotriva profilaxiei papilomavirusului uman (HPV) asupra infecțiilor orale cu HPV la adulții tineri din Statele Unite ”, Journal of Clinical Oncology , vol. 36, n o 3,28 noiembrie 2017, p. 262–267 ( ISSN 0732-183X , PMID 29182497 , PMCID PMC5773841 , DOI 10.1200 / JCO.2017.75.0141 , citit online , accesat la 11 februarie 2020 ).
- (în) Ligia A. Pinto , Troy J. Kemp , B. Nelson Torres și Kimberly Isaacs-Soriano , vaccinul „ Papilomavirus uman cuadrivalent (HPV) induce anticorpi specifici HPV în cavitatea orală: rezultate din vaccinul masculin de vârstă mijlocie Trial ” , Jurnalul bolilor infecțioase , vol. 214, nr . 8,15 octombrie 2016, p. 1276–1283 ( ISSN 0022-1899 , DOI 10.1093 / infdis / jiw359 , citit online , accesat la 11 februarie 2020 ).
- Novakovic D, Cheng ATL, Zurynski Y și colab. Studiu prospectiv al incidenței papilomatozei respiratorii recurente cu debut juvenil după implementarea unui program național de vaccinare împotriva HPV. J Infect Dis 2018; 217: 208-1.
- (ro-SUA) „ Câte tipuri de cancer sunt legate de HPV în fiecare an? » , Pe www.cdc.gov ,21 august 2019(accesat la 14 februarie 2020 ) .
- (în) Jarrett WFH McNeil PE Grimshaw TR Selman IE McIntyre WIM. „Cancer de bovine cu incidență ridicată, cu o posibilă interacțiune între un cancerigen de mediu și un papilomavirus” Nature 1978; 274: 215-217.
- (ro) Jarrett WFH. „Carcinogeni de mediu și papilomavirusuri în patogeneza cancerului” Proc R Soc Lond B. 1987; 231: 1-11.
- (ro) Campo MS. „Papiloame și cancer la bovine” Cancer Surv. 1987; 6: 39-54.
- (ro) Chang F, Syrjänen S, Shen Q, Ji HX, Syrjänen K. "ADN papilomavirus uman (HPV) în lecțiile esofagiene precanceroase și carcinoame cu celule scuamoase din China" Int J Cancer 1990; 45: 21-25.
- (în) Chang F, Syrjänen SM, Wang I, Syrjänen K. „Agenți infecțioși în etiologia cancerului esofagian” Gastroenterologie 1992; 103: 1336-1348.
- (en) Miller BA, M Davidson, Myerson D, J Icenogle, Lanier AP, Tan J Beckmann AM. „ADN de tip papilomavirus uman de tip 16 în carcinoamele esofagiene de la nativii din Alaska” Int J Cancer 1997; 71: 218-222.
- (în) Syrjänen K. și S. Syrjänen 2000. Infecții cu papilomavirus în patologia umană. J. Wiley și Sons, New York.
- (ro) Syrjänen KJ. „Modificări histologice identice cu cele ale leziunilor condilomatoase găsite în carcinoamele cu celule scuamoase esofagiene” Arc Geschwulstforsch. 1982; 52: 283-292.
- (ro) Chang F, E Janatuinen, Pikkarainen P, Syrjänen S, Syrjänen K. " Papilom cu celule scuamoase esofagiene. Eșecul detectării ADN-ului papilomavirusului uman prin hibridizare in situ și reacție în lanț a polimerazei » Scand J Gastroenterol. 1991; 26: 535-45.
- (în) Li T, ZM Lu Chen KN, Guo M, HP Xing Mei Q, Yang HH, Lechner JF, Ke Y. "Papilomavirusul uman de tip 16 este un factor semnificativ de infecție pe an în incidența mare a cancerului esofagian în zona Anyang a China ” Carcinogenesis 2001; 22: 929-934.
- Chang și colab. , 1991.
- (în) Van Custen E Geboes K Vantrappen G. " Degenerarea malignă a papilomului scuamos esofagian asociat cu papilomavirusul uman " Gastroenterol . 1992; 103: 1119-20.
- „ Condyloma acuminata: despre un caz clinic ” , pe poșta dentistului ,21 noiembrie 2012.
- Agenția de Sănătate Publică din Canada , „ Papilomavirus uman (HPV) și bărbați: întrebări și răspunsuri ” , pe aem ,18 iunie 2007(accesat pe 12 februarie 2020 ) .
- http://sidasciences.inist.fr/?Cancer-du-penis-lie-au .
- (în) Dede Koswara, studentul în vârstă de 37 de ani, cunoscut ca „Omul copacului” .
- Articol care relatează operațiunea .
- Buschke A, Lowenstein L. Über carcinomahnliche Condylomata Acuminata des Penis. Klin Wochenschr. 1925; 4: 726-728.
- Creasman C, Haas PA, Fox TA, Jr, Balazs M. Transformarea malignă a condilomului acuminat gigant anorectal (tumoare Buschke-Löwenstein) Dis Colon Rectum. 1989; 32: 481-487.
- (ro) Lea Maria Margareta Ambühl și Ulrik Baandrup , „ Infecția cu papilomavirus uman ca posibilă cauză a avortului spontan și a nașterii premature spontane ” , privind bolile infecțioase în obstetrică și ginecologie ,2016( PMID 27110088 , PMCID PMC4826700 , DOI 10.1155 / 2016/3086036 , accesat la 17 februarie 2020 ) .
- (în) Gintautas Domža , Živilė Gudlevičienė Janina Didžiapetrienė și Konstantinas Povilas Valuckas , „ Infecția cu papilomavirus uman la femeile însărcinate ” , Arhivele ginecologiei și obstetricii , vol. 284, nr . 5,noiembrie 2011, p. 1105–1112 ( ISSN 0932-0067 și 1432-0711 , DOI 10.1007 / s00404-010-1787-4 , citit online , accesat la 19 februarie 2020 ).
- Cohen E, Levy A, Holcberg G, Wiznitzer A, Mazor M și Sheiner E: Rezultate perinatale în sarcinile cu condilom acuminat. Arch Gynecol Obstet. 283: 1269–1273. 2011.
- Wiley DJ, Douglas J, Beutner K, Cox T, Fife K, Moscicki AB și Fukumoto L: veruci genitale externe: diagnostic, tratament și prevenire. Clin Infect Dis. 35 (Supliment 2): S210 - S224. 2002.
- (în) Marian C. Aldhous , Ramya Bhatia , Roz Pollock și Dionysis Vragkos , „ HPV infection and pre-term birth: a data-linkage study using Scottish Health Data ” , Wellcome Open Research , vol. 4,8 martie 2019, p. 48 ( ISSN 2398-502X , PMID 30984880 , PMCID PMC6436145 , DOI 10.12688 / wellcomeopenres.15140.1 , citit online , accesat la 19 februarie 2020 ).
- (în) Xavier Bosch și Diane Harper , „ Strategii de prevenire a cancerului de col uterin în era vaccinului HPV ” , Oncologie ginecologică , vol. 103, n o 1,1 st octombrie 2006, p. 21–24 ( ISSN 0090-8258 și 1095-6859 , PMID 16919714 , DOI 10.1016 / j.ygyno.2006.07.019 , citit online , accesat la 16 februarie 2020 ).
- Moscicki AB, Hills N, Shiboski S și colab. Riscuri pentru infecția incidentă cu papilomavirus uman și dezvoltarea leziunilor scuamoase intraepiteliale la femei tinere. Jama. 2001; 285: 2995-3002.
- Wawer MJ, Tobian AAR, Kigozi G și Als. Efectul circumciziei bărbaților HIV-negativi asupra transmiterii papilomavirusului uman la femeile HIV-negative: un studiu randomizat în Rakai, Uganda , Lancet, 2011; 377: 209-218.
- " Depistarea cancerului de col uterin: testul HPV recomandat la femeile cu vârsta peste 30 de ani " , pe Haute Autorité de Santé (accesat la 12 februarie 2020 ) .
- „ Cum se depistează cancerul de col uterin | Biofutur ” (accesat la 23 aprilie 2021 )
- AFP , [SEAActu17h -20190123 Racuri : ar trebui vaccinați băieții împotriva papilomavirusurilor? ], Știința și viitorul ,22 ianuarie 2019.
- AFP , virusul papilomului uman: vaccinul va fi extins în curând la băieți? , Lumea .
- 3% din primul raport sexual are loc înainte de vârsta de 15 ani .
- (în) Nubia Munoz, Ricardo Manalastas, Punee Pitisuttithum, Damrong Tresukosol Joseph Monsonego Kevin Ault, Christine Clavel, Joaquin Luna, Evan Myers, Sara Hood, Oliver Bautista, Janine Bryan, Frank J. Taddeo, Mark T. Esser, Scott Vuocolo , Richard M. Haupt, Eliav Barr și Alfred Saah. „Siguranța, imunogenitatea și eficacitatea vaccinului recombinant cu papilomavirus uman cuadrivalent (tipurile 6, 11, 16, 18) la femeile cu vârste cuprinse între 24 și 45 de ani: un studiu randomizat, dublu-orb” Lancet 2009; Zbor. 373.
- (en) „ Evaluarea tehnologiei sănătății (HTA) a extinderii programului național de imunizare pentru a include vaccinarea împotriva HPV a băieților ” [PDF] , pe hiqa.ie (en) ,4 decembrie 2018(accesat la 14 martie 2020 ) .
- (în) Li-Juan Yang , Dong-Ning Zhu , Yan-Ling Dang și Xiong Zhao , „ Tratamentul condilomului acuminat la femeile însărcinate cu crioterapie combinată cu proantocianidine: rezultat și siguranță ” , Medicină experimentală și terapeutică , vol. 11, n o 6,iunie 2016, p. 2391–2394 ( ISSN 1792-0981 și 1792-1015 , PMID 27284325 , PMCID PMC4887779 , DOI 10.3892 / etm.2016.3207 , citit online , accesat la 19 februarie 2020 )
Vezi și tu
Bibliografie
- „Papilomavirusuri umane” , monografii IARC privind evaluarea riscurilor cancerigene pentru oameni (monografii IARC), volumul 64, 1995.
- „Papilomavirusuri umane” , monografii IARC privind evaluarea riscurilor cancerigene pentru oameni (monografii IARC), volumul 90, 2007.
- "Human papillomavirus" Prescrire , n o 280, 112-117 pagini,februarie 2007.
Articole similare
- Papilomavirus
- Proteine E6-E7 ale papilomavirusului uman
- Vaccinul împotriva infecției cu virusul papilomului uman
- Virus
- Virologie
linkuri externe
- Site-ul Centrului Național de Referință Francez pentru HPV , Institut Pasteur
- Site public general cu privire la toate aspectele HPV HPV: răspunsurile la întrebările dvs.